Manifestaciones en la cavidad bucal y en la cara asociadas a la COVID-19
- netmd
- 13 de septiembre de 2021
- Medicina General e Interna
- 0 Comments
Resumen:
Objetivo:
Describir y analizar los reportes de casos y estudios publicados, en los que se presente una posible relación entre la COVID-19 y lesiones mucocutáneas en la cavidad oral y la cara.
Metodología:
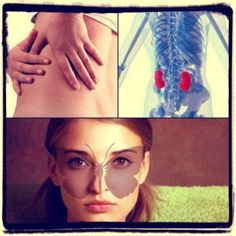
Revisión en las bases de datos de PubMed, Google Académico, ProQuest y Medline Complete. Se seleccionaron 56 artículos que reportan manifestaciones mucocutáneas en la cavidad oral y la cara asociadas a la COVID-19. Resultados: Se encontraron 91 casos con manifestaciones mucocutáneas en la cavidad oral y la cara, asociadas a la COVID-19. En el 18 % de los pacientes hubo lesiones tanto faciales como orales. Las mejillas fueron las zonas más afectadas (con un 16 %), y de las lesiones orales, el sitio más afectado fue la lengua (26 %).
Conclusión:
De acuerdo con los hallazgos encontrados, la presencia de manifestaciones mucocutáneas en la cara y la cavidad oral están asociadas con la infección por SARS-CoV-2. Es de esperarse que los tejidos con mayor expresión de la ECA2 y TMPRSS2 sean más susceptibles a la infección por el SARS-CoV-2 y, por consiguiente, presenten algún tipo de lesión. Dentro de los tejidos orales con mayor expresión de dichas moléculas se describió la lengua, lo que favorecería mayor prevalencia de lesiones.
Introducción
El SARS-CoV-2 infecta las células huésped al unirse al receptor transmembrana de la enzima convertidora de angiotensina 2 (ECA2) por medio de la proteína estructural S (Spike), presente en la superficie viral. Dicha proteína se compone de dos subunidades: la subunidad S1, que se encarga de unirse al receptor de la ECA2 de la célula huésped (1), y la S2, que se encarga de fusionar la membrana del virus con la de la célula huésped (2,3), por lo que dicha enzima tiene un papel fundamental en la infectividad del SARS-CoV-2. Esto permite concluir que las células que expresan ECA2 son más susceptibles de ser infectadas por el virus (4). Después del ingreso del virus a la célula huésped, se acelera su replicación y diseminación, y con ello la infección de otras células que expresan ECA2, como las células pulmonares y las capilares. El resultado es el aumento y la amplificación de la respuesta inflamatoria, capaz de llevar a un estadio severo, en el que se presenta una hipercitocinemia proinflamatoria y una respuesta sistémica no controlada. Ello puede deteriorar los órganos afectados, como los pulmones, y generar el síndrome de dificultad respiratoria aguda (5,6).
Se han descrito varias vías por medio de las cuales el SARS-CoV-2 puede infectar las células humanas. Dentro de estas se menciona la TMPRSS2, una molécula del hospedero que actúa como una proteasa importante en el proceso de invasión viral en la célula hospedera, ya que activa la proteína S y le facilita su unión con la ECA2 (3,7). Otra molécula descrita es la furina, una enzima celular responsable de activar el proceso por el que el SARS-CoV-2 se une a los receptores de membrana de la célula del huésped mediante su proteína de unión Spike (8).
Las manifestaciones clínicas producidas por la COVID-19 se han descrito como heterogéneas, ya que varían desde síntomas leves o casi inexistentes hasta complicaciones fatales, como insuficiencia respiratoria, choque séptico e insuficiencia multiorgánica. Los síntomas iniciales también han sido variables, y en la mayoría de los pacientes, el inicio de los síntomas ha incluido fiebre y alteraciones respiratorias (9).
En cuanto a la sintomatología extrapulmonar, la COVID-19 se ha asociado con manifestaciones orales y faciales. Dentro de los casos publicados de manifestaciones orales se han descrito lesiones en la mucosa oral, úlceras, petequias, ampollas, parotiditis (10,11), trastornos quimiosensibles —como disgeusia y anosmia (12,13)—, enantemas virales, gingivitis ulceronecrotizante, entre otras (14). Algunos autores también han mencionado que los medicamentos administrados durante el tratamiento de la infección por SARS-CoV-2, el estrés y los factores sistémicos de base podrían tener un efecto causal de dichas manifestaciones; sin embargo, todavía está limitado el nivel de evidencia (15–17).
Tanto la expresión de la ECA2 como de la TMPRSS2 se han descrito en varios órganos del cuerpo. Estudios como los realizados por Xu et al. (18) han enfocado su atención en la expresión de la ECA2 en los tejidos de la cavidad oral y han encontrado una alta expresión en el dorso lingual; también han mencionado su expresión en las papilas gustativas y en los tejidos gingivales. Otros hallazgos expuestos por Sakaguchi et al. (8) indican una mayor expresión de la ECA2 y de la TMPRSS2 en las células escamosas epiteliales descamadas que están presentes en la mucosa lingual, así como una marcada expresión en las papilas gustativas y en algunas zonas del epitelio gingival; sin embargo, los autores sugieren más estudios para especificar la distribución de las distintas moléculas expresadas que participan en el proceso de infección del SARS-CoV-2 (tabla 1).
La presente revisión busca brindar información sobre la relación entre la COVID-19 y las posibles manifestaciones mucocutáneas de cara y cavidad oral, por medio de la descripción y análisis de reportes de casos y estudios publicados, en los que se presente esta posible asociación.
Melisa Bermúdez Bermúdez
Universidad Nacional de Colombia, Colombia
Karen Margarita Cuadro Montero
Universidad Nacional de Colombia, Colombia
Erika Alexandra Parra Sanabria
Universidad Nacional de Colombia, Colombia
Andrés Rueda Jiménez
Universidad Nacional de Colombia, Colombia
Claudia Patricia Peña Vega
Universidad Nacional de Colombia, Colombia
Para descargar la investigación completa haga clik a continuación:
https://revistas.javeriana.edu.co/files-articulos/UMED/62-3%20(2021)/231066999011/