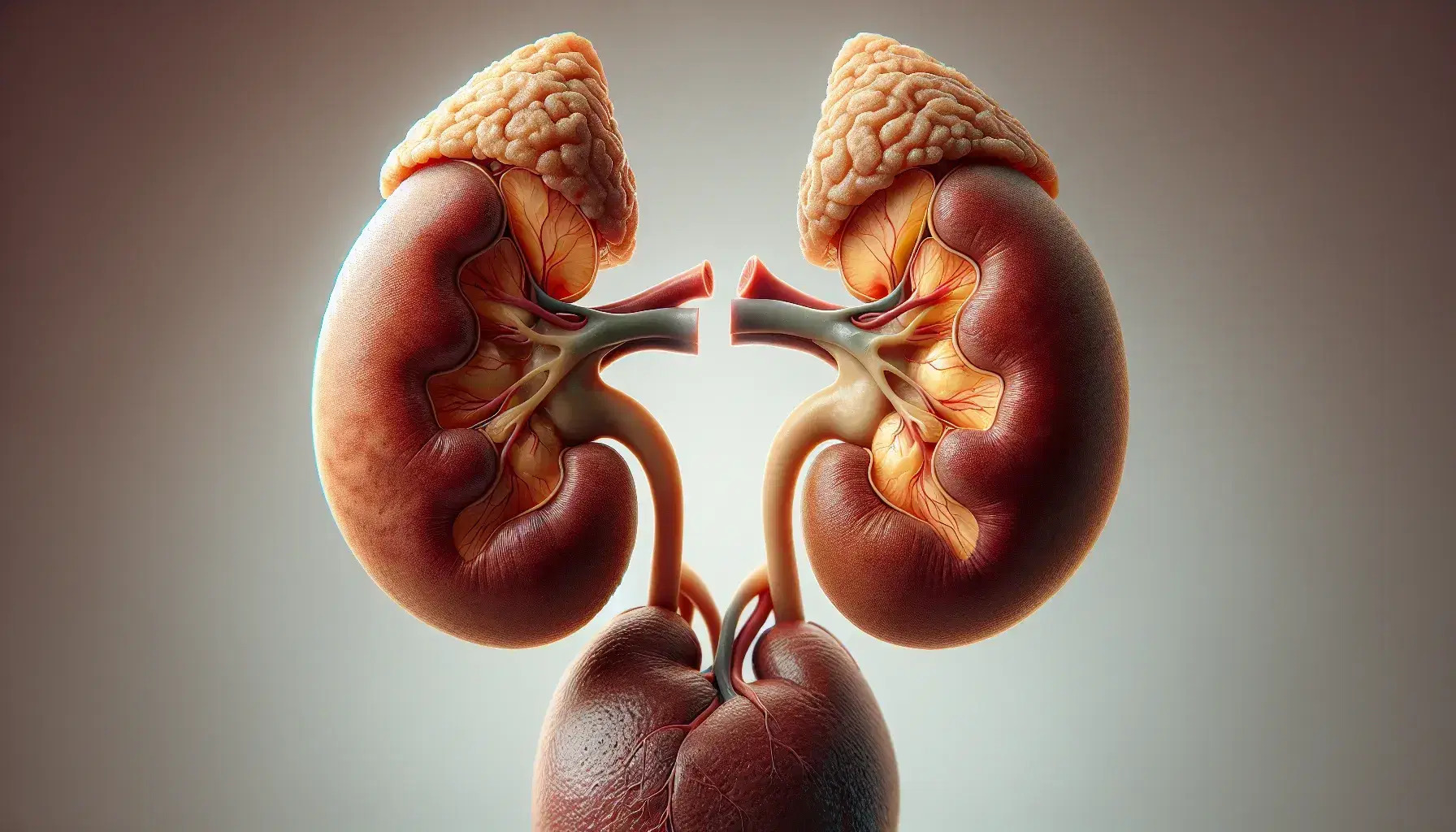
El 40% de los pacientes con lupus eritematoso sistémico puede llegar a desarrollar nefritis lúpica en los cinco años siguientes al diagnóstico de la enfermedad
- netmd
- 29 de mayo de 2023
- Reumatología
- 0 Comments
09/05/2023
Hasta el 10,1% de los pacientes con nefritis lúpica progresan a enfermedad renal terminal1 La Dra. María Galindo, reumatóloga del Hospital 12 de Octubre de Madrid, pone de relevancia la importancia de una buena adherencia al tratamiento para controlar la enfermedad y mejorar la calidad de vida de los pacientes con Lupus Eritematoso Sistémico (LES)
Con motivo del Día Mundial del Lupus, Otsuka reafirma su compromiso con el lupus y, especialmente, con una de las manifestaciones más graves de la enfermedad, la nefritis lúpica.
El Lupus Eritematoso Sistémico (LES) es una enfermedad autoinmune, crónica y heterogénea, por la cual el sistema inmunitario, encargado de protegernos, ataca a las células y tejidos del propio cuerpo, ocasionando inflamación y daño en diferentes sistemas del organismo. Según datos del estudio EPISER de la Sociedad Española de Reumatología, en España se estima una prevalencia de 210 casos por cada 100.000 habitantes, por lo que se estima que afecta a unas 96.000 personas, siendo actualmente una enfermedad para la que no existe cura2.
El 40% de los pacientes que padecen lupus, son diagnosticados de nefritis lúpica en los 5 años siguientes al diagnóstico1. La nefritis lúpica en sí es un factor de mal pronóstico para los pacientes con lupus que influye significativamente en su supervivencia y calidad de vida, afectando tanto a su salud física como mental. Se caracteriza por anomalías urinarias, como la hematuria, leucocituria, cilindros celulares y proteinuria o manifestaciones más aparentes como el síndrome nefrótico, síndrome nefrítico agudo o la insuficiencia renal. Actualmente, entre el 4,3-10,1%1 de los pacientes que desarrollan nefritis lúpica, presentan una tasa de progresión a enfermedad renal terminal (ERT).
“No existe un solo factor que aumente el riesgo de desarrollar nefritis lúpica. Existen polimorfismos genéticos que hacen que algunos pacientes con lupus tengan mayor susceptibilidad a desarrollar la afectación renal. Además, la incidencia de la nefritis lúpica es mayor en pacientes con manifestaciones extrarrenales, un inicio precoz de la enfermedad, varones, etnias no caucásicas y aquellos con persistencia de marcadores inmunológicos de actividad”, asevera la Dra. María Galindo, reumatóloga del Hospital 12 de Octubre de Madrid. La afectación renal suele cursar de forma silente en las fases iniciales y, por tanto, “es importante una vigilancia activa de los datos analíticos de sospecha de nefritis lúpica como es la presencia de proteinuria, alteración en el sedimento de la orina o deterioro de la función renal”, detalla la Dra. Galindo.
El control de la enfermedad, principal reto para mejorar la calidad de vida de los pacientes con LES
El abordaje temprano del LES es vital para mejorar la calidad de vida de los pacientes. “Controlar la actividad; evitar las recaídas; reducir la dosis acumulada de glucocorticoides para así reducir el riesgo de daño orgánico crónico; y controlar las comorbilidades son los retos en el manejo de los pacientes con lupus con los que nos encontramos para mejorar la calidad de vida y la supervivencia de los pacientes”, afirma la Dra. Galindo.
Si bien es cierto que, a pesar de las complicaciones que pueden llegar a padecer las personas con Lupus Eritematoso Sistémico (LES), el manejo de la enfermedad ha mejorado en los últimos años tal y como afirma la Dra. Galindo. “El mejor conocimiento de la patogenia ha permitido el desarrollo de terapias dirigidas que bloquean componentes celulares y factores solubles implicados en el desencadenamiento y mantenimiento de la alteración inmunológica propia de la enfermedad. Además, se recomienda el abordaje terapéutico por objetivos, lo que supone un control estrecho para alcanzar la remisión completa, o al menos, una situación de baja actividad de la enfermedad. Por último, hemos incorporado a nuestra práctica clínica la rutina de medir (o metrología), tanto la actividad, el daño acumulado como la respuesta a los fármacos, pues es la mejor manera de objetivar los resultados tras establecer una pauta terapéutica”.
El paciente, por su parte, desempeña un papel fundamental en la consecución de estos retos. Es el centro de la atención y los profesionales sanitarios deben proporcionarle información sobre su enfermedad y sobre la estrategia de tratamiento que consideran más adecuada en su situación. “Debemos insistir especialmente en la correcta adherencia al tratamiento. Por otra parte, debemos incorporar en nuestra rutina recoger cómo la enfermedad está afectando a los pacientes mediante los cuestionarios PRO (Patient Reported Outcome). Para empoderar a los pacientes, primero hay que formarles bien y recomendarles fuentes de información fiables para que ellos puedan, a su vez, ayudar a otros pacientes y, en segundo lugar, incorporar su participación en las principales guías y recomendaciones relacionadas con la enfermedad”, concluye la Dra. Galindo.